Kaikki iLive-sisältö tarkistetaan lääketieteellisesti tai se tarkistetaan tosiasiallisen tarkkuuden varmistamiseksi.
Meillä on tiukat hankintaohjeet ja vain linkki hyvämaineisiin mediasivustoihin, akateemisiin tutkimuslaitoksiin ja mahdollisuuksien mukaan lääketieteellisesti vertaisarvioituihin tutkimuksiin. Huomaa, että suluissa ([1], [2] jne.) Olevat numerot ovat napsautettavia linkkejä näihin tutkimuksiin.
Jos sinusta tuntuu, että jokin sisältö on virheellinen, vanhentunut tai muuten kyseenalainen, valitse se ja paina Ctrl + Enter.
Urogenitaalinen klamydia
Lääketieteen asiantuntija
Viimeksi tarkistettu: 04.07.2025
Urogenitaalinen klamydia on yksi yleisimmistä sukupuoliteitse tarttuvista infektioista.
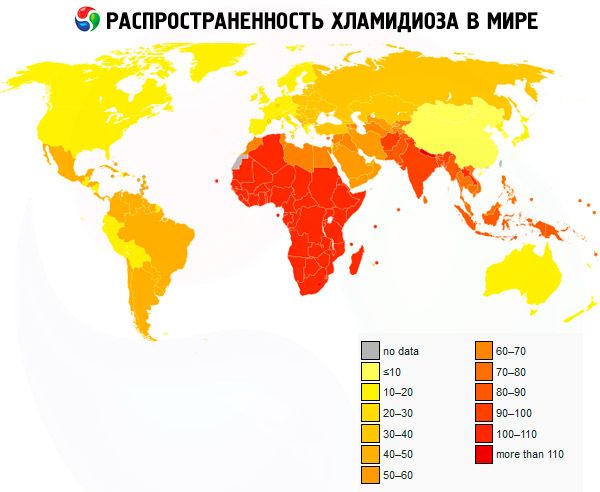
Klamydia on yleinen sairaus Euroopassa. Tällä hetkellä vähintään 50 % seksuaalisesti aktiivisista nuorista naisista on saanut klamydiatartunnan. Tartuntatapa on yleensä seksuaalinen.
Syyt urogenitaalinen klamydia
Klamydia kuuluu erilliseen eubakteeristen mikro-organismien ryhmään. Ne voivat tartuttaa laajan kirjon isäntiä ja aiheuttaa erilaisia sairauksia. Mikro-organismit kuuluvat yhteen Chlamydia-sukuun, joka kuuluu yhteen Chlamydiaceae-heimoon, joka kuuluu Chlamydiales-lahkoon. Klamydiasta tunnetaan kolme tyyppiä: C. pneumoniae, C. psittaci ja C. trachomatis.
Taudinaiheuttajia
Oireet urogenitaalinen klamydia
Naiset:
- usein oireeton;
- vuoto sukupuolielimistä;
- dysuria (jos muut virtsatieinfektiot on suljettu pois);
- kipu alavatsassa;
- epäsäännöllinen verenvuoto sukupuolielimistä;
- dyspareunia.
Miehet:
- vuoto virtsaputkesta;
- dysuria;
- kutina virtsatessa;
- kipu lisäkiveksessä.
Lapset:
- sidekalvotulehdus vastasyntyneillä;
- keuhkokuume lapsilla ensimmäisten 6 elinkuukauden aikana.
Klamydiaalinen kohdunkaulantulehdus on yleisin klamydiaalisen urogenitaaliinfektion ensisijainen ilmentymä naisilla. Tauti on usein oireeton. Joskus potilaat valittavat vähäistä vuotoa sukupuolielimistä, ja voi myös esiintyä emättimen kutinaa, dysuriaa ja verenvuotoa kuukautisten välillä. Klamydiaaliselle kohdunkaulantulehdukselle on ominaista keltainen, limakalvomainen vuoto kohdunkaulan kanavasta. Klamydia voi vaikuttaa kohdun ulokkeisiin ja lantion vatsakalvoon, mikä johtaa lantion elinten tulehdussairauksien kehittymiseen.
Raskaana olevat naiset kokevat usein muutoksia taudin kulussa. Kun klamydia vaikuttaa munanjohtimiin ja kohdun limakalvoon, hedelmöitetyn munasolun kiinnittymisprosessi ja istukan muodostuminen häiriintyvät, mikä edistää istukan sekundaarisen vajaatoiminnan kehittymistä. Klamydia voi vaikuttaa istukkaan ja kalvoihin aiheuttaen patogeenisten immuunikompleksien muodostumista, mikä häiritsee merkittävästi istukan toimintaa elimenä, joka tarjoaa sikiölle riittävän ravinnon hengityksen aikana. Tällaisissa tapauksissa istukassa havaitaan merkkejä kompensoivien ja adaptiivisten reaktioiden ehtymisestä, involuutio-dystrofisista prosesseista, stroomaelementtien ja suolinukan kehityksen hajoamisesta, liiallisesta fibrinoidien kertymisestä ja lymfosyyttien infiltraatiosta. Istukan morfofunktionaaliset muutokset johtavat istukan vajaatoimintaan, mikä puolestaan johtaa kehityksen viivästymiseen ja sikiön hypotrofiaan. Istukkavaurioiden riski on suurin, kun nainen saa tartunnan raskauden aikana. Tapauksissa, joissa raskaus tapahtuu kroonisen klamydiainfektion taustalla, naisen klamydiavasta-aineiden läsnäolo estää tartuntaprosessin leviämisen.
Mihin sattuu?
Mikä häiritsee sinua?
Lomakkeet
Naiset:
- kohdunkaulantulehdus;
- VZOMT;
- virtsaputkentulehdus;
- perihepatiitti.
Miehet:
- virtsaputkentulehdus;
- lisäkivestulehdus.
Miehet ja naiset:
- proktiitti;
- sidekalvotulehdus;
- Reiterin oireyhtymä;
- lymfogranuloma venereum.
Lapset:
- virtsaputkentulehdus;
- vulvovaginiitti;
- proktiitti;
- sidekalvotulehdus;
- lymfogranuloma venereum.
Vastasyntyneet ja imeväiset:
- sidekalvotulehdus vastasyntyneillä;
- keuhkokuume lapsilla ensimmäisten 6 elinkuukauden aikana.
Komplikaatiot ja seuraukset
Naiset:
- VZOMT;
- krooninen lantion kipuoireyhtymä;
- perihepatiitti;
- hedelmättömyys;
- kohdunulkoinen raskaus;
- sidekalvotulehdus;
- Reiterin oireyhtymä.
Miehet:
- orkyoepididymitis;
- eturauhastulehdus;
- Reiterin oireyhtymä;
- sidekalvotulehdus;
- hedelmättömyys (harvinainen).
 [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Diagnostiikka urogenitaalinen klamydia
Laboratoriodiagnostiset menetelmät:
- Suora immunofluoresenssi (DIF) on suhteellisen yksinkertainen menetelmä, ja se on lähes minkä tahansa laboratorion käytettävissä. Menetelmän herkkyys ja spesifisyys riippuvat käytettyjen luminoivien vasta-aineiden laadusta. Väärien positiivisten tulosten mahdollisuuden vuoksi DIF-menetelmää ei voida käyttää oikeuslääketieteellisessä tutkimuksessa. Lisäksi tätä menetelmää ei suositella nenänielusta ja peräsuolesta saatujen materiaalien tutkimiseen.
- Viljelmämenetelmää – soluviljelyä – pidetään ensisijaisena klamydiainfektion laboratoriodiagnostiikassa, erityisesti oikeuslääketieteellisessä tutkimuksessa. Se on spesifisempi kuin PIF ja korvaamaton klamydian parantumisen määrittämisessä, koska muut menetelmät voivat antaa vääristyneitä tuloksia. Menetelmän herkkyys on kuitenkin edelleen alhainen (40–60 %:n sisällä).
- Entsyymi-immunosorbenttimääritystä (ELISA) käytetään harvoin antigeenien havaitsemiseen diagnostiikassa sen alhaisen herkkyyden vuoksi.
- Nukleiinihappojen monistusmenetelmiä (NAAT) pidetään erittäin spesifisinä ja herkkinä, ja niitä voidaan käyttää seulontaan, erityisesti ei-invasiivisesti saatujen kliinisten materiaalien (virtsa, siemenneste) tutkimiseen. Menetelmien spesifisyys on 100 % ja herkkyys 98 %. Nämä menetelmät eivät vaadi patogeenin elinkykyä, mutta kliinisen materiaalin kuljetusolosuhteille on noudatettava tiukkoja vaatimuksia, mikä voi vaikuttaa merkittävästi analyysin tulokseen. Näitä menetelmiä ovat PCR ja reaaliaikainen PCR. Uusi ja lupaava NASBA (Nucleic Acid Based-Amplification) -menetelmä reaaliajassa mahdollistaa elinkykyisen patogeenin määrittämisen ja viljelymenetelmän korvaamisen.
- Serologisilla menetelmillä (mikroimmunofluoresenssi, immunoentsyymi) on rajallinen diagnostinen arvo, eikä niitä voida käyttää urogenitaalisen klamydiainfektion diagnosointiin, saati sitten toipumisen seurantaan. IgM AT:n havaitsemista voidaan käyttää keuhkokuumeen diagnosointiin vastasyntyneillä ja lapsilla ensimmäisten kolmen elinkuukauden aikana. PID- ja lapsettomuuspotilaita tutkittaessa IgG AT -tiitterin nelinkertaisen nousun havaitseminen paritettujen veriseerumien tutkimuksessa on diagnostisesti merkittävä. IgG AT -tason nousua klamydiaa (veneerisen lymfogranuloman serotyyppiin) pidetään perustana potilaan tutkimiselle veneerisen lymfogranuloman poissulkemiseksi.
Klamydian herkkyystestin tekemistä antibiooteille ei suositella. Kliinisten näytteiden ottaminen suoritetaan:
- naisilta näytteet otetaan kohdunkaulan kanavasta (diagnostiset menetelmät: viljely, PIF, PCR, ELISA) ja/tai virtsaputkesta (viljelymenetelmä, PIF, PCR, ELISA) ja/tai emättimestä (PCR);
- miehillä näytteet otetaan virtsaputkesta (viljelymenetelmä, PIF, PCR, ELISA) tai tutkitaan ensimmäinen virtsaerä (PCR, LCR). Potilaan on pidättäydyttävä virtsaamisesta 2 tuntia ennen näytteenottoa;
- Tartunnan saaneilla vastasyntyneillä otetaan näytteet alaluomen sidekalvosta ja nenänielusta; tytöiltä tutkitaan myös vulvaeritettä.
Materiaalin ottotekniikka riippuu käytetyistä menetelmistä.
Tällä hetkellä diagnoosissa käytetään seuraavaa terminologiaa: tuore (komplisoitumaton alavirtsa- ja virtsateiden klamydia) ja krooninen (pitkäaikainen, jatkuva, toistuva ylävirtsa- ja virtsateiden klamydia, mukaan lukien lantion elimet). Seuraavaksi on määritettävä paikallinen diagnoosi, mukaan lukien ekstragenitaalinen lokalisaatio. Klamydiainfektio ilmenee itämisajan jälkeen, jonka kesto vaihtelee 5–40 päivästä (keskimäärin 21 päivää).
Jos komplikaatioita ilmenee, on tarpeen ottaa yhteyttä asiaankuuluviin asiantuntijoihin.
Lääkärin toimenpide, kun klamydiatartunnan diagnoosi on varmistettu
- Potilaan informointi diagnoosista.
- Tietoa käyttäytymisestä hoidon aikana.
- Seksuaalianamneesin kerääminen.
- Seksuaalisten kontaktien havaitseminen ja tutkiminen suoritetaan taudin kliinisten ilmenemismuotojen ja odotetun infektiojakson mukaan - 15 päivästä 6 kuukauteen.
- Jos klamydia todetaan synnyttävällä naisella, synnyttäneellä naisella tai raskaana olevalla naisella, joka ei ole saanut ajoissa hoitoa, vastasyntynyt tutkitaan ottamalla näyte molempien silmien sidekalvopusseista. Jos vastasyntyneellä todetaan klamydiainfektio, tutkitaan hänen vanhempansa.
- Jos lapsilla on postnataalisella kaudella klamydiainfektio sukupuolielimissä, peräsuolessa ja nielussa, on epäiltävä seksuaalista hyväksikäyttöä. On pidettävä mielessä, että perinataalisesti hankittu C. trachomatis -infektio voi jatkua lapsella jopa 3-vuotiaaksi asti. Myös tartunnan saaneen lapsen sisarukset on tutkittava. Seksuaalisesta hyväksikäytöstä on ilmoitettava lainvalvontaviranomaisille.
- Epidemiologisten toimenpiteiden suorittaminen kontaktihenkilöiden keskuudessa (epidemiologisen fokuksen puhdistaminen) suoritetaan yhdessä piiriepidemiologin kanssa:
- yhteyshenkilöiden tutkiminen ja seulonta;
- laboratoriotietojen selvitys;
- hoidon tarpeesta, laajuudesta ja seuranta-ajasta päättäminen.
- Jos yhteyshenkilöt asuvat muilla alueilla, työmääräys lähetetään alueelliselle KVU:lle.
- Jos hoidosta ei ole tuloksia, on suositeltavaa ottaa huomioon seuraavat mahdolliset syyt:
- väärä positiivinen testitulos;
- hoito-ohjelman noudattamatta jättäminen, riittämätön hoito;
- toistuva kontakti hoitamattoman kumppanin kanssa;
- tartunta uudelta kumppanilta;
- infektio muilla mikro-organismeilla.
 [ 32 ], [ 33 ], [ 34 ], [ 35 ], [ 36 ], [ 37 ]
[ 32 ], [ 33 ], [ 34 ], [ 35 ], [ 36 ], [ 37 ]
Potilasohjaus
Potilasvalistuksen tulisi olla suunnattu infektioiden leviämisen estämiseen.
Mitä on tutkittava?
Kuka ottaa yhteyttä?
Hoito urogenitaalinen klamydia
Urogenitaaliklamydiaa voidaan hoitaa tehokkaasti antibioottihoidolla. Sukupuolitautilääkärit suosittelevat seuraavia lääkkeitä: atsitromysiiniä, doksisykliiniä, erytromysiiniä tai ofloksasiinia. Raskaana oleville naisille suositellaan erytromysiiniä tai amoksisilliinia.
Lisätietoja hoidosta
Ennuste
Jos hoito on riittämätöntä, voi kehittyä komplikaatioita.
- Naiset, joilla on limakalvojen vuoto kohdunkaulan kanavasta, adnexitin oireet, hedelmättömyys.
- Henkilöt, jotka ovat olleet seksuaalisessa kanssakäymisessä klamydiatartunnan saaneen henkilön kanssa.
- Ihmiset, joille tehdään testejä muiden sukupuolitautien varalta.
- Vastasyntyneet, joiden äideillä oli raskauden aikana klamydiainfektio.